DŮLEŽITÉ
Informace v této části by neměly být používány pro vlastní diagnostiku nebo samoléčbu. V případě bolesti nebo jiné exacerbace onemocnění by měl diagnostické testy předepisovat pouze ošetřující lékař. Pro diagnostiku a správnou léčbu byste měli kontaktovat svého lékaře.
- Příčiny Itsenko-Cushingovy choroby
- Formy klinického průběhu Itsenko-Cushingovy choroby
- Příznaky Itsenko-Cushingovy choroby
- Diagnóza Itsenko-Cushingovy choroby
- Léčba Itsenko-Cushingovy choroby
- Prognóza a prevence Itsenko-Cushingovy choroby
- Ceny za ošetření
Přehled
V endokrinologii se rozlišuje onemocnění a Itsenko-Cushingův syndrom (primární hyperkortizolismus). Obě onemocnění se projevují společným komplexem symptomů, ale mají odlišnou etiologii. Základem Itsenko-Cushingova syndromu je nadprodukce glukokortikoidů hyperplastickými nádory kůry nadledvin (kortikosterom, glukosterom, adenokarcinom) nebo hyperkortizolismus způsobený prodlouženým podáváním exogenních glukokortikoidních hormonů. V některých případech se u ektopických kortikotropinomů vycházejících z buněk systému APUD (tumor z lipidových buněk vaječníku, karcinom plic, pankreatu, střeva, brzlíku, karcinom štítné žlázy atd.) rozvíjí tzv. ektopický ACTH syndrom s obdobnými klinickými projevy .
U Itsenko-Cushingovy choroby je primární léze lokalizována na úrovni hypotalamo-hypofyzárního systému a na patogenezi onemocnění se sekundárně podílejí periferní endokrinní žlázy. Itsenko-Cushingova choroba se vyvíjí u žen 3-8krát častěji než u mužů; Postiženy jsou většinou ženy v plodném věku (25-40 let). Průběh Itsenko-Cushingovy choroby je charakterizován těžkými neuroendokrinními poruchami: poruchou metabolismu sacharidů a minerálů, komplexem symptomů neurologických, kardiovaskulárních, trávicích a ledvinových poruch.
Příčiny Itsenko-Cushingovy choroby
Rozvoj Itsenko-Cushingovy choroby je ve většině případů spojen s přítomností bazofilního nebo chromofobního adenomu hypofýzy, který vylučuje adrenokortikotropní hormon. V případech nádorového poškození hypofýzy jsou pacienti diagnostikováni s mikroadenomem, makroadenomem a adenokarcinomem. V některých případech existuje souvislost mezi nástupem onemocnění a předchozími infekčními lézemi centrálního nervového systému (encefalitida, arachnoiditida, meningitida), traumatickými poraněními mozku a intoxikacemi. U žen se Itsenko-Cushingova choroba může vyvinout na pozadí hormonálních změn způsobených těhotenstvím, porodem a menopauzou.
Základem patogeneze Itsenko-Cushingovy choroby je porušení vztahu hypotalamus-hypofýza-nadledviny. Snížení inhibičního účinku dopaminových mediátorů na sekreci CRH (corticotropic releasing hormon) vede k hyperprodukci ACTH (adrenokortikotropního hormonu).
Zvýšená syntéza ACTH způsobuje kaskádu adrenálních a extraadrenálních účinků. V nadledvinách se zvyšuje syntéza glukokortikoidů, androgenů a v menší míře mineralokortikoidů. Zvýšení hladiny glukokortikoidů má katabolický účinek na protein-sacharidový metabolismus, který je provázen atrofií svalové a pojivové tkáně, hyperglykémií, relativním deficitem inzulínu a inzulínovou rezistencí s následným rozvojem steroidního diabetes mellitus. Zhoršený metabolismus tuků způsobuje rozvoj obezity.
Zvýšená mineralokortikoidní aktivita u Cushingovy choroby aktivuje renin-angiotensin-aldosteronový systém, čímž podporuje rozvoj hypokalémie a arteriální hypertenze. Katabolický účinek na kostní tkáň je doprovázen vyplavováním a sníženou reabsorpcí vápníku v gastrointestinálním traktu a rozvojem osteoporózy. Androgenní vlastnosti steroidů způsobují ovariální dysfunkci.
Formy klinického průběhu Itsenko-Cushingovy choroby
Závažnost Cushingovy choroby může být mírná, střední nebo závažná. Mírný stupeň onemocnění je doprovázen středně závažnými příznaky: může být zachována menstruační funkce, někdy chybí osteoporóza. Při střední závažnosti Itsenko-Cushingovy choroby jsou příznaky výrazné, ale komplikace se nevyvíjejí. Těžká forma onemocnění je charakterizována rozvojem komplikací: svalová atrofie, hypokalémie, hypertenzní ledviny, těžké duševní poruchy atd.
Na základě rychlosti rozvoje patologických změn se rozlišuje progresivní a torpidní průběh Itsenko-Cushingovy choroby. Progresivní průběh je charakterizován rychlým (během 6-12 měsíců) nárůstem symptomů a komplikací onemocnění; při torpidním průběhu se patologické změny vyvíjejí postupně během 3-10 let.
Příznaky Itsenko-Cushingovy choroby
S Itsenko-Cushingovou chorobou se rozvíjejí poruchy metabolismu tuků, změny v kostech, nervosvalovém, kardiovaskulárním, dýchacím, reprodukčním, trávicím systému a psychice.
Pacienti s Itsenko-Cushingovou chorobou se vyznačují cushingoidním vzhledem, způsobeným ukládáním tukové tkáně na typických místech: na obličeji, krku, ramenou, mléčných žlázách, zádech, břiše. Obličej má tvar měsíce, v oblasti krčního obratle VII se tvoří tukový „menopauzální hrb“, zvětšuje se objem hrudníku a břicha; zatímco končetiny zůstávají poměrně tenké. Kůže se stává suchou, šupinatou, s výrazným fialovo-mramorovým vzorem, striemi v oblasti mléčných žláz, ramen, břicha a intradermálními krváceními. Často se objevuje akné nebo vředy.
Endokrinní poruchy u žen s Itsenko-Cushingovou chorobou jsou vyjádřeny menstruačními nepravidelnostmi, někdy amenoreou. Dochází k nadměrnému ochlupení na těle (hirsutismus), růstu ochlupení na obličeji a vypadávání vlasů na pokožce hlavy. U mužů dochází k redukci a ztrátě ochlupení na obličeji a těle; snížené libido, impotence. Nástup Itsenko-Cushingovy choroby v dětství může vést k opožděnému sexuálnímu vývoji v důsledku snížené sekrece gonadotropních hormonů.
Změny v kosterním systému v důsledku osteoporózy se projevují bolestmi, deformacemi a zlomeninami kostí, u dětí opožděným růstem a diferenciací skeletu. Kardiovaskulární poruchy u Itsenko-Cushingovy choroby mohou zahrnovat arteriální hypertenzi, tachykardii, elektrolytově-steroidní kardiopatii a rozvoj chronického srdečního selhání. Pacienti s Cushingovou chorobou jsou náchylní k časté bronchitidě, pneumonii a tuberkulóze.
Poškození trávicího systému je doprovázeno výskytem pálení žáhy, bolestí v epigastriu, rozvojem chronické překyselené gastritidy, steroidního diabetu, „steroidních“ žaludečních a dvanáctníkových vředů a gastrointestinálního krvácení. V důsledku poškození ledvin a močových cest se může objevit chronická pyelonefritida, urolitiáza, nefroskleróza, renální selhání a dokonce i urémie.
Neurologické poruchy u Itsenko-Cushingovy choroby mohou být vyjádřeny ve vývoji bolesti, amyotrofických, mozkových kmenových a pyramidálních syndromů. Pokud jsou bolest a amyotrofické syndromy potenciálně reverzibilní pod vlivem adekvátní terapie pro Itsenko-Cushingovu chorobu, pak jsou mozkový kmen-cerebelární a pyramidální syndromy nevratné. Se syndromem mozkový kmen-cerebelární se rozvíjí ataxie, nystagmus a patologické reflexy. Pyramidální syndrom je charakterizován hyperreflexií šlach, centrálním poškozením lícního a hypoglossálního nervu s odpovídajícími příznaky.
U Itsenko-Cushingovy choroby se mohou vyskytnout duševní poruchy, jako je neurastenický, astenoadynamický, epileptiformní, depresivní a hypochondrický syndrom. Charakterizováno snížením paměti a inteligence, letargií, snížením velikosti emočních výkyvů; pacienti mohou mít obsedantní sebevražedné myšlenky.
Diagnóza Itsenko-Cushingovy choroby
Vývoj diagnostické a terapeutické taktiky pro Itsenko-Cushingovu chorobu vyžaduje úzkou spolupráci endokrinologa, neurologa, kardiologa, gastroenterologa, urologa a gynekologa.
U Itsenko-Cushingovy choroby jsou pozorovány typické změny biochemických krevních parametrů: hypercholesterolémie, hyperglobulinémie, hyperchlorémie, hypernatremie, hypokalémie, hypofosfatémie, hypoalbuminémie, snížená aktivita alkalické fosfatázy. S rozvojem diabetes mellitus vyvolaného steroidy se zaznamenává glukosurie a hyperglykémie. Studie krevních hormonů odhaluje zvýšení hladiny kortizolu, ACTH, reninu; červené krvinky, bílkoviny, granulární a hyalinní odlitky se nacházejí v moči a zvyšuje se sekrece 17-KS, 17-OX a kortizolu.
Pro účely diferenciální diagnostiky onemocnění a Itsenko-Cushingova syndromu se provádějí diagnostické testy s dexamethasonem a metopyronem (Liddle test). Zvýšení vylučování 17-OX močí po užití metopyronu nebo snížení vylučování 17-OX o více než 50 % po podání dexamethasonu svědčí pro Cushingovu chorobu, naopak absence změn vylučování 17-OX svědčí pro Cushingův syndrom.
Rentgenové snímky lebky (sella turcica) odhalují makroadenomy hypofýzy; s CT a MRI mozku se zavedením kontrastu – mikroadenom (v 50-75% případů). Rentgenové snímky páteře odhalují výrazné známky osteoporózy.
Vyšetření nadledvin (ultrazvuk nadledvin, MRI nadledvin, CT, scintigrafie) u Itsenko-Cushingovy choroby odhalí oboustrannou adrenální hyperplazii. Asymetrické jednostranné zvětšení nadledviny přitom svědčí pro glukosterom. Diferenciální diagnostika Itsenko-Cushingovy choroby se provádí s podobným syndromem, hypotalamickým syndromem puberty a obezitou.
Léčba Itsenko-Cushingovy choroby
U Itsenko-Cushingovy choroby je nutné odstranit hypotalamické změny, normalizovat sekreci ACTH a kortikosteroidů a obnovit narušený metabolismus. K léčbě onemocnění lze použít medikamentózní terapii, gama a rentgenovou terapii, protonovou terapii hypotalamo-hypofyzární oblasti, chirurgickou léčbu a kombinaci různých metod.
Medikamentózní terapie se používá v počátečních stádiích Cushingovy choroby. K zablokování funkce hypofýzy jsou předepsány reserpin a bromokriptin. Kromě centrálně působících léků tlumících sekreci ACTH lze v léčbě Cushingovy choroby využít blokátory syntézy steroidních hormonů v nadledvinách. Symptomatická terapie je zaměřena na úpravu metabolismu bílkovin, minerálů, sacharidů a elektrolytů.
Gama, rentgenová a protonová terapie se obvykle provádí u pacientů, kteří nemají radiologický průkaz nádoru hypofýzy. Jednou z metod radioterapie je stereotaktická implantace radioaktivních izotopů do hypofýzy. Typicky několik měsíců po radioterapii nastává klinická remise, která je doprovázena snížením tělesné hmotnosti, krevního tlaku, normalizací menstruačního cyklu a snížením poškození kosterního a svalového systému. Ozáření hypofýzy lze kombinovat s jednostrannou adrenalektomií nebo cílenou destrukcí hyperplastické substance nadledvinky.
U těžkých forem Cushingovy choroby může být indikováno oboustranné odstranění nadledvin (bilaterální adrenalektomie), následně vyžadující celoživotní substituční léčbu glukokortikoidy a mineralokortikoidy. Pokud je detekován adenom hypofýzy, provádí se endoskopické transnazální nebo transkraniální odstranění nádoru a transsfenoidální kryodestrukce. Po adenomektomii dochází v 70–80 % případů k remisi, přibližně ve 20 % může dojít k recidivě nádoru hypofýzy.
Prognóza a prevence Itsenko-Cushingovy choroby
Prognóza Itsenko-Cushingovy choroby je určena délkou trvání, závažností onemocnění a věkem pacienta. Při včasné léčbě a mírné formě onemocnění je u mladých pacientů možné úplné uzdravení. Dlouhý průběh Itsenko-Cushingovy choroby, i když je odstraněna hlavní příčina, vede k přetrvávajícím změnám v kostním, kardiovaskulárním a močovém systému, což zhoršuje schopnost pracovat a zhoršuje prognózu. Pokročilé formy Itsenko-Cushingovy choroby končí smrtí v důsledku přidání septických komplikací a selhání ledvin.
Pacienti s Itsenko-Cushingovou chorobou by měli být sledováni endokrinologem, kardiologem, neurologem, gynekologem-endokrinologem; Vyhněte se nadměrnému fyzickému a psycho-emocionálnímu stresu, práci na noční směny. Prevence rozvoje Itsenko-Cushingovy choroby spočívá v obecných preventivních opatřeních – prevence poranění hlavy, intoxikace, neuroinfekce atd.
Můžete sdílet svou anamnézu, co vám pomohlo při léčbě Itsenko-Cushingovy choroby.
zdroje
- Tento článek byl připraven na základě materiálů webu: https://www.krasotaimedicina.ru/
DŮLEŽITÉ
Informace v této části by neměly být používány pro vlastní diagnostiku nebo samoléčbu. V případě bolesti nebo jiné exacerbace onemocnění by měl diagnostické testy předepisovat pouze ošetřující lékař. Pro diagnostiku a správnou léčbu byste měli kontaktovat svého lékaře.
Co je Itsenko-Cushingova choroba? Příčiny, diagnostiku a léčebné metody probereme v článku doktora E. I. Vorozhtsova, endokrinologa s 13letou praxí.
Literární redaktorka Margarita Tichonova a vědecký redaktor Sergej Fedosov pracovali na článku Dr. Vorozhtsova E.I.

Zkušenosti endokrinologa – 13 let kandidáta věd
Klinika “Edengard”
Datum zveřejnění 7. června 2018 Aktualizováno 26. dubna 2021
Definice nemoci. Příčiny onemocnění
Itsenko-Cushingova choroba (BIC) je závažné multisystémové onemocnění hypotalamo-hypofyzárního původu, jehož klinické projevy jsou způsobeny hypersekrecí hormonů kůry nadledvin. [1] Jde o ACTH-dependentní formu hyperkortizolismu (onemocnění spojené s nadměrnou sekrecí hormonů kůrou nadledvin).
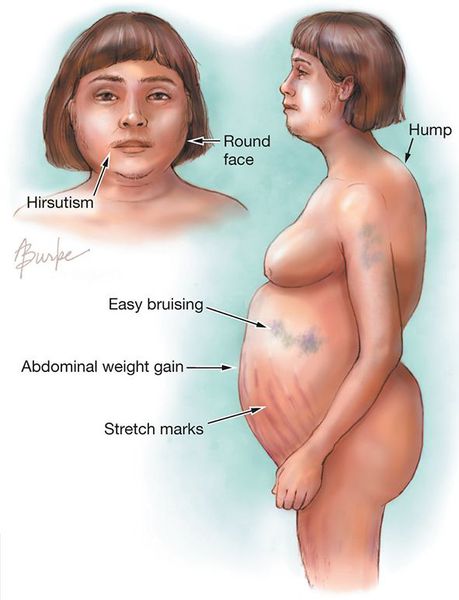
Žena s příznaky Cushingovy choroby
Hlavní příčinou onemocnění je kortikotropní mikroadenom (benigní nádor) hypofýzy. Výskyt toho druhého může být spojen s mnoha faktory. Často se nemoc rozvine po poranění mozku, těhotenství, porodu nebo neuroinfekci.
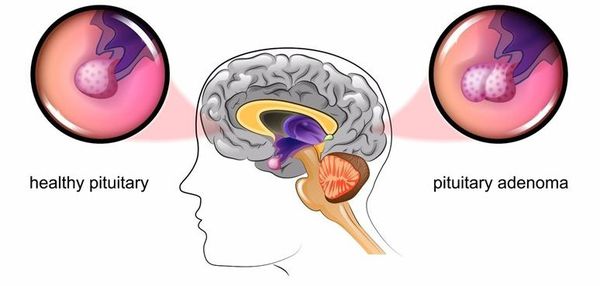
Mikroadenom hypofýzy
Itsenko-Cushingova choroba je vzácné onemocnění, jehož incidence je 2–3 nové případy ročně na jeden milion obyvatel. [2]
Pokud zaznamenáte podobné příznaky, poraďte se se svým lékařem. Nevykonávejte samoléčbu – je to nebezpečné pro vaše zdraví!
Příznaky Itsenko-Cushingovy choroby
Klinické příznaky tohoto onemocnění jsou způsobeny hypersekrecí kortikosteroidů. Ve většině případů je prvním klinickým příznakem obezita, která se rozvíjí v oblasti obličeje, krku, trupu a břicha, s tenkými končetinami. Později se objevují kožní změny – ztenčení kůže, obtížně se hojící rány, světlé strie (strie), hyperpigmentace kůže, hirsutismus (nadměrné ochlupení na obličeji a těle).
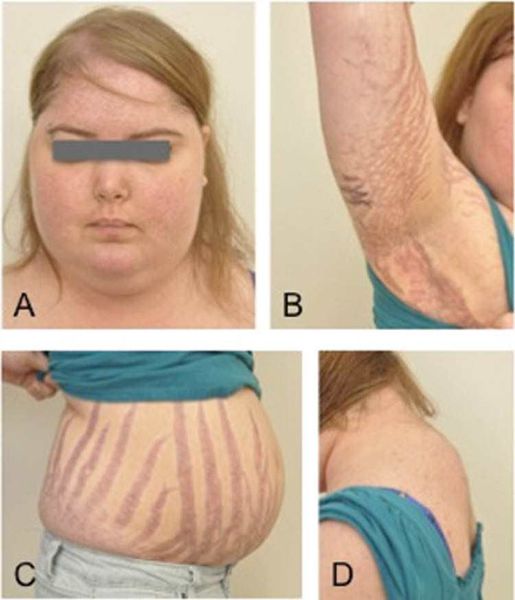
Obezita je prvním klinickým příznakem Itsenko-Cushingovy choroby
Dalším důležitým a častým příznakem je svalová slabost a rozvoj osteoporózy.
Arteriální hypertenze v BIC je konstantní a střední, ve vzácných případech zůstává krevní tlak normální. Je to dáno tím, že glukokortikoidy (hormony produkované kůrou nadledvin) zvyšují cévní tonus a citlivost adrenergních receptorů na katecholaminy (přírodní látky, které řídí mezibuněčnou interakci v těle).
Více než polovina pacientů trpí duševními poruchami. Nejběžnější z nich: emoční nestabilita, deprese, podrážděnost, záchvaty paniky, poruchy spánku.
Poruchy menstruace (vzácné, mizivé nebo chybějící menstruace) se vyskytují u 70–80 % pacientek a poměrně častá je také neplodnost. U mužů s BIC se libido snižuje a dochází k erektilní dysfunkci.
Itsenko-Cushingova choroba je doprovázena imunodeficiencí, která se projevuje formou recidivující infekce (nejčastěji se vyskytuje chronická pyelonefritida).
Frekvence klinických projevů NIC: [3 XNUMX]
- měsíční tvář – 90 %;
- zhoršená glukózová tolerance – 85 %;
- abdominální typ obezity a hypertenze – 80 %;
- hypogonadismus (nedostatek testosteronu) – 75 %;
- hirsutismus – 70 %;
- osteoporóza a svalová slabost – 65 %;
- strie – 60 %;
- otoky kloubů, akné a ukládání tuku v oblasti VII krčního obratle – 55%;
- bolest zad – 50%;
- duševní poruchy – 45 %;
- zhoršení hojení ran – 35 %;
- polyurie (nadměrná tvorba moči), polydipsie (nadměrná žízeň) – 30 %;
- kyfóza (zakřivení páteře) – 25 %;
- urolitiáza a polycytémie (zvýšená koncentrace červených krvinek) – 20%.
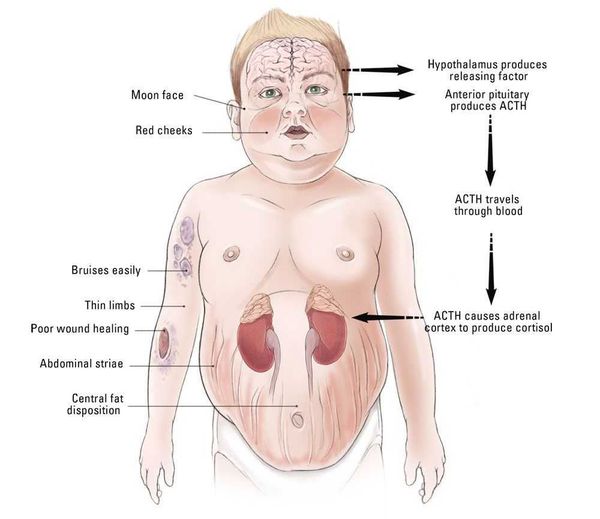
Klinické projevy Itsenko-Cushingovy choroby
Patogeneze Itsenko-Cushingovy choroby
Patogeneze tohoto onemocnění je vícestupňová.
V kortikotrofech hypofýzy vznikají charakteristické receptor-postreceptorové defekty, které dále vedou k přeměně normálních kortikotropů na nádorové s hyperprodukcí adrenokortikotropního hormonu a následným rozvojem hyperkortizolismu. [4]
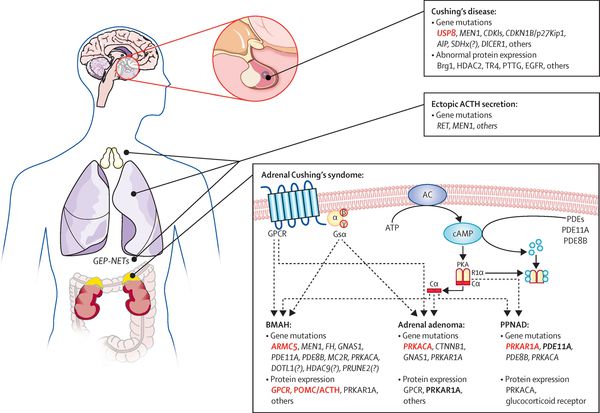
Mechanismus rozvoje Itsenko-Cushingovy choroby
Transformaci normálních kortikotrofů na nádorové ovlivňují hormony hypotalamu a lokální růstové faktory:
- epidermální růstový faktor (stimuluje růst epiteliálních buněk);
- cytokiny (odpovědné za mezibuněčnou interakci);
- ghrelin (narušuje metabolismus sacharidů); [14]
- vaskulární endoteliální růstový faktor (podporuje růst endoteliálních buněk).
Chronicky zvýšené koncentrace ACTH vedou ke zvýšené sekreci kortizolu, což způsobuje charakteristický klinický obraz BIC.
Klasifikace a stadia vývoje Itsenko-Cushingovy choroby
BIC klasifikace podle závažnosti: [5 XNUMX]
- mírná forma – příznaky jsou středně závažné;
- střední forma – příznaky jsou jasně vyjádřeny, neexistují žádné komplikace;
- těžká forma – při přítomnosti všech příznaků NIC vznikají různé komplikace.
BIC klasifikace s tokem:
- torpidní (patologické změny se vyvíjejí postupně během 3-10 let);
- progresivní (nárůst příznaků a komplikací onemocnění nastává během 6-12 měsíců od začátku onemocnění);
- cyklické (klinické projevy se vyskytují periodicky, nekonzistentně).
Komplikace Itsenko-Cushingovy choroby
- Cévní aselhání srdce. Tato komplikace se rozvíjí u poloviny pacientů po 40 letech. Tato patologie může vést ke smrti. Ve většině případů k tomu dochází v důsledku plicní embolie, akutního srdečního selhání a plicního edému.
- Patologické osteoporetické zlomeniny. Nejčastějšími zlomeninami jsou páteř, žebra a tubulární kosti.
- Chronické selhání ledvin. U 25–30 % pacientů se snižuje glomerulární filtrace a tubulární reabsorpce (reverzní vstřebávání tekutiny).
- Steroidní diabetes mellitus. Tato komplikace je pozorována u 10-15% pacientů s tímto onemocněním.
- Svalová atrofie, což má za následek silnou slabost. Pacienti mají potíže nejen při pohybu, ale i při vstávání.
- Porucha zraku (katarakta, exoftalmus, postižení zorného pole).
- Duševní poruchy. Nejčastějšími příznaky jsou nespavost, deprese, záchvaty paniky, paranoidní stavy a hysterie.
Diagnóza Itsenko-Cushingovy choroby
Diagnózu Itsenko-Cushingovy choroby lze stanovit na základě charakteristických stížností, klinických projevů, hormonálních a biochemických změn a údajů z instrumentálního výzkumu.
Extrémně důležitými hormonálními indikátory pro tuto patologii budou ACTH a kortizol. Hladiny ACTH se zvyšují a pohybují se od 80 do 150 pg/ml. [7] Zvýšení hladiny kortizolu v krvi není vždy informativní, protože zvýšení tohoto ukazatele může být způsobeno řadou dalších důvodů (stres, alkoholismus, těhotenství, endogenní deprese, rodinná rezistence (tolerance) ke glukokortikoidům , atd.). V tomto ohledu byly vyvinuty metody pro studium hladiny volného kortizolu v denní moči nebo slinách. Nejinformativnější je studie volného kortizolu ve slinách ve 23:00. [6]
Malý dexamethasonový test se používá k prokázání hyperkortizolismu. U NIR bude tento test negativní, protože kortizol není při užívání 1 mg dexametazonu suprimován. [7]
Biochemický krevní test může odhalit četné změny:
- zvýšené hladiny cholesterolu, chloru, sodíku a globulinů v krevním séru;
- snížení koncentrací draslíku, fosfátů a albuminu v krvi;
- snížená aktivita alkalické fosfatázy.
Po potvrzeném hyperkortizolismu jsou nutné instrumentální metody výzkumu (MRI hypofýzy, CT sken nadledvin).
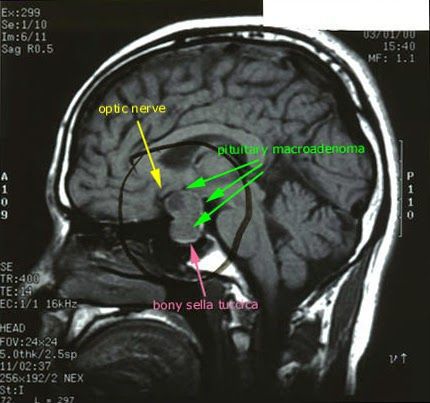
MRI hypofýzy
S NIR je v 80-85% případů detekován hypofyzární mikroadenom (nádor do 10 mm), ve zbývajících 15-20% – makroadenom (benigní novotvar od 10 mm). [7]
Léčba Itsenko-Cushingovy choroby
Lékařská terapie
V současné době neexistují žádné účinné léky k léčbě této patologie. V tomto ohledu se používají buď v přítomnosti kontraindikací pro chirurgickou léčbu, nebo jako pomocná terapie. Používají se následující léky:
- neuromodulátory – blokují tvorbu ACTH adenomem hypofýzy (kabergolin, bromokriptin, somatostatin); [8]
- léky, které blokují syntézu steroidů v nadledvinách (ketokonazol, aminoglutethimid, mitotan, metyrapon);
- antagonisté glukokortikoidů (mifepriston). [9]
Kromě léků z těchto skupin je pacientům předepisována symptomatická terapie ke snížení příznaků hyperkortizolismu a zlepšení kvality života pacienta:
- antihypertenzní terapie (ACE inhibitory, antagonisté vápníku, diuretika, beta-blokátory);
- antiresorpční terapie pro rozvoj steroidní osteoporózy;
- léky, které upravují poruchy metabolismu sacharidů (metformin, sulfonylmočoviny, inzulín);
- terapie zaměřená na korekci dyslipidémie;
- antianginózní terapii.
Operativní terapie
- Transsfenoidální adenomektomie je v současnosti považována za nejúčinnější a nejbezpečnější léčbu NIC. [7] Kontraindikací tohoto typu léčby je supraselární růst adenomu s invazí do postranních komor, těžká doprovodná onemocnění, která určují celkově špatnou pooperační prognózu. Mezi komplikace transsfenoidální adenomektomie patří: liquorrhea (ztráta mozkomíšního moku), pansinusitida (zánět všech dutin nosní dutiny), diabetes insipidus a příchozí hypokortizolismus.
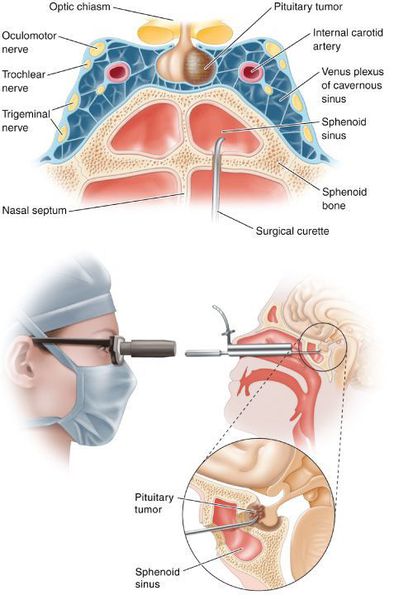
Transsfenoidální adenomektomie
- Oboustranná adrenalektomie používá se, když jsou adenomektomie a radiochirurgie neúčinné. [10]
Radiochirurgie
- Operace gama nožem. Během operace paprsek záření nasměrovaný přímo na adenom hypofýzy ničí jeho buňky. Tato léčba zabraňuje růstu nádoru jedinou dávkou záření. Procedura trvá asi dvě až tři hodiny. Neovlivňuje okolní mozkové struktury a provádí se s přesností 0,5 mm. Mezi komplikace této terapie patří hyperémie (zvýšené prokrvení) v ozařované oblasti, alopecie (ztráta vlasů).
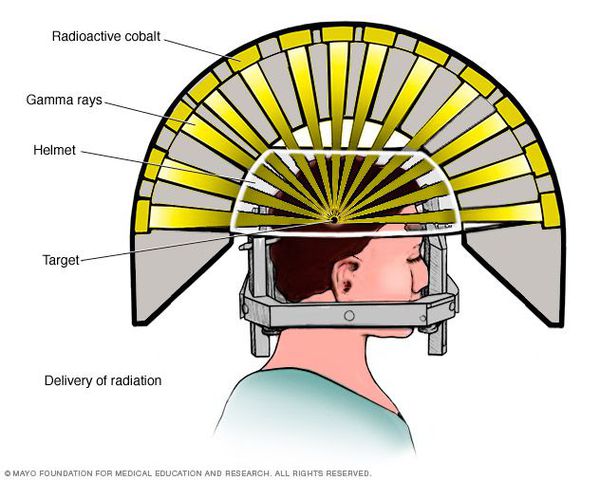
Operace gama nožem
- Protonová terapie. [11] Tento typ úpravy využívá energii protonů, která vzniká v jaderných urychlovačích. Protony poškozují DNA buněk a způsobují jejich smrt. Protonový paprsek je zaměřen přímo na adenom bez poškození okolní tkáně. Hlava pacienta je fixována ve speciální masce, která je vyrobena individuálně pro každou osobu. Během ozařování lékař sleduje stav pacienta a operátoři na dálku monitorují paprsek. Tento typ léčby je pacienty obvykle dobře snášen. Zlepšení pohody je pozorováno po 1-1,5 měsíci.
- Megavoltové brzdné záření z lékařských urychlovačů umožňuje pronikání elektronů na velké vzdálenosti. Tento typ terapie dává často dobré výsledky, ale zároveň komplikuje dozimetrii (výpočty ionizujícího záření), což může vést k nebezpečným radiačním nehodám.
Předpověď. Prevence
Prognóza BIC závisí na několika ukazatelích: formě a délce onemocnění, přítomnosti komplikací, stavu imunity a dalších faktorech.
Úplné zotavení a obnovení schopnosti pracovat je možné při mírné formě onemocnění a krátké době nemoci.
U středně těžkých a těžkých forem BIC je pracovní schopnost extrémně snížena nebo chybí. Po bilaterální adrenalektomii se rozvíjí chronická adrenální insuficience, která vyžaduje celoživotní užívání gluko- a mineralkortikoidů.
Obecně platí, že jakákoli léčba zpravidla vede ke zlepšení kvality života pacienta, ale zůstává nižší než u osob bez této patologie.
Itsenko-Cushingova choroba je závažné chronické onemocnění, které, pokud není včas léčeno, může způsobit smrt. Úmrtnost na tuto patologii je 0,7%.
Pětileté přežití u BIC bez léčby je 50 %, ale výrazně se zlepšuje, i když se provádí pouze paliativní léčba (s bilaterální adrenalektomií se přežití zvyšuje na 86 %). [13]
Primární prevence pro NIC neexistuje. Sekundární prevence onemocnění je zaměřena na prevenci relapsu onemocnění.
Reference
- Dědov I.I. Klinická neuroendokrinologie. – M.: UP “Tisk”, 2011. – S. 52.
- Marova E.I., Arapova S.D., Belaya Zh.E. Itsenko-Cushingova nemoc: klinický obraz, diagnostika, léčba. – M.: GEOTAR-Media, 2012. – S. 64.
- Balabolkin M.I., Klebanova E.M., Kreminskaya V.M. Diferenciální diagnostika a léčba endokrinních onemocnění. – M.: MIA, 2008. – 751 s.
- Fagia Y., Spada A. Role hypotalamu v neoplazii hypofýzy // J Clin. Endocrinol Metal. – 1995. – č. 92. – R. 125-130.
- Dědov I.I., Melničenko G.A., Fadeev V.V. Endokrinologie. — 2. vyd. – M.: GEOTAR-Media, 2007. – 432 s.
- Dědov I.I., Melničenko G.A. Klinická doporučení: Itsenko-Cushingova choroba. – M., 2014. – S. 78.
- Dedov I.I., Melnichenko G.A.: Itsenko-Cushingova nemoc. – M.: UP Print, 2011. – 342 s.
- Pivonello R, De Martino MC, Cappabianca P a kol. Medikamentózní léčba Cushingovy choroby: účinnost chronické léčby agonistou dopaminu kabergolinem u pacientů neúspěšně léčených chirurgicky. — Klinická endokrinologie a metabolismus. 2009 – S. 533.
- Fleseriu M, Biller BMK, Findling JW a kol. Mifepriston, antagonista glukokortikoidních receptorů, přináší klinické a metabolické výhody u pacientů s Cushingovým syndromem. – JCEM, 2012. – R. 2039-2049.
- Ritzel K, Beuschlein F, Mickish A a kol. Výsledek bilaterální adrenalektomie u Cushingova syndromu: systematický přehled. – JCEM, 2013. – R. 1470.
- Becker G, Kocher M, Kortmann RD a kol. Radiační terapie v multimodálním přístupu k léčbě adenomů hypofýzy. – Strahlenther Onkol, 2002. – R. 178-186.
- Dědov I.I., Melničenko G.A. Itsenko-Cushingova choroba. M.: UP Print, 2012. – S. 64.
- O’Riordain D.S., Farley D.R., Young W.F. Jr a kol. Dlouhodobý výsledek bilaterální adrenalektomie u pacientů s Cushingovým syndromem. Chirurgická operace. 1994. – 116:1088-1093.
- Machekhina L.V. Role inkretinového systému při rozvoji syndromické hyperglykémie spojené s neuroendokrinními chorobami: dis. Ph.D. “Národní centrum lékařského výzkumu endokrinologie” Ministerstva zdravotnictví Ruska, M., 2017. – S. 74-77
















